Липопротеин(a): тихий убийца сердца, о котором никто не говорит
Многие люди уверены, что если уровень холестерина в норме, то сердце в безопасности.
Однако статистика говорит об обратном: инфаркты и инсульты нередко происходят у людей, чьи анализы не вызывают тревоги.
Одной из причин таких «необъяснимых» случаев становится липопротеин(a) или Lp(a) - малоизвестный, но крайне важный маркёр сердечно-сосудистого риска.
Lp(a) не отражается в стандартной липидограмме, поэтому остаётся «невидимым» даже для тех, кто регулярно проверяет уровень холестерина. Этот анализ редко назначается в рутинной практике - не потому, что он не важен, а потому что пока не вошёл в стандартные рекомендации. В результате многие люди с повышенным Lp(a) даже не подозревают о своём риске.
Между тем это один из самых значимых показателей: у людей с высоким Lp(a) широко применяемые статины иногда дают обратный эффект - могут повысить его уровень. Именно этот скрытый фактор нередко объясняет, почему у внешне здоровых и активных людей развиваются атеросклероз, инфаркт или инсульт - даже при «идеальном» LDL.
Кто есть кто в мире холестерина
Чтобы понять, чем липопротеин(a) отличается от привычных показателей липидограммы, напомним, как устроен мир холестерина.
- LDL - «плохой» холестерин (Low-Density Lipoprotein) - переносит холестерин из печени в ткани. Если его слишком много, поднимается риск его оксидации, и тогда он оседает на стенках сосудов, формируя атеросклеротические бляшки.
- HDL - «хороший» холестерин (High-Density Lipoprotein) - собирает излишки холестерина из сосудов и переносит их обратно в печень для утилизации. Чем выше HDL, тем лучше защита сосудов.
- Триглицериды (TG) - это форма жира, в которой организм хранит энергию. Повышенные TG часто связаны с избытком сахара, алкоголя, ожирением и инсулинорезистентностью. Высокие TG усиливают воспаление сосудов и снижают уровень HDL.
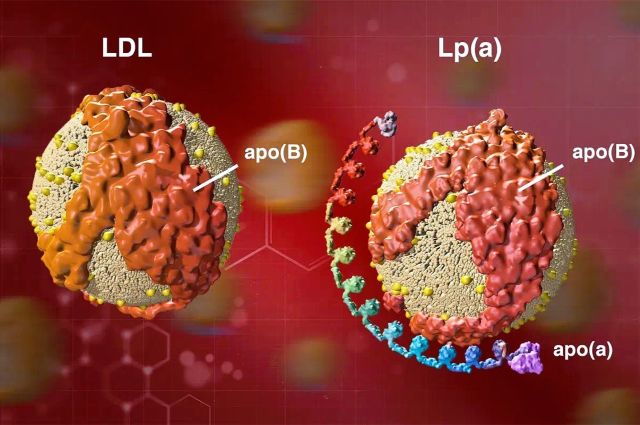
Что такое липопротеин(a)?
Липопротеин(a), Lp(a), по своей структуре очень похож на привычный «плохой» холестерин LDL, но имеет одно ключевое отличие. Если LDL состоит в основном из белка ApoB-100, то у Lp(a) к нему прикреплён еще один дополнительный белок - аполипопротеин(a), или Apo(a). Именно этот «дополнительный хвост» делает частицу более липкой и провоспалительной, повышая склонность к тромбозам и повреждению сосудов.
В отличие от обычного LDL, Lp(a) не только способствует образованию бляшек, но и усиливает воспаление и тромбообразование - поэтому он представляет гораздо большую опасность для сосудов.
Но главная особенность Lp(a) заключается в том, что его уровень определяется генетикой и почти не зависит от питания или образа жизни. Повышенный Lp(a) - независимый фактор риска инфаркта, инсульта и аортального стеноза даже у людей с нормальным LDL холестерином.
История открытия
Липопротеин(a) был открыт ещё в 1963 году норвежским иммунологом Каре Бергом (Kåre Berg). Учёный заметил, что у некоторых людей в крови присутствует особый тип липопротеинов, отличающийся по структуре от привычного LDL.
Уже в 1970-е годы стало ясно, что уровень Lp(a) наследуется - он почти не зависит от диеты, физической активности или возраста. Исследования показали, что высокий Lp(a) напрямую связан с повышенным риском ишемической болезни сердца и других сосудистых осложнений.
Однако, несмотря на ранние открытия, тема долгое время оставалась на периферии медицины. Этому способствовали несколько причин:
- Долгое время не существовало точных лабораторных тестов, способных корректно измерять Lp(a) - они появились совсем недавно;
- Не было препаратов, способных эффективно снижать его уровень; собственно, и сейчас эта проблема до конца не решена, но об этом чуть позже;
- Основное внимание кардиологов было сосредоточено на LDL-холестерине - главной мишени профилактики атеросклероза на десятилетия вперёд, просто потому что с ним все было проще и понятнее.
Лишь в последние годы, с развитием генетических и РНК-технологий, интерес к Lp(a) возродился. На фоне значительных успехов в снижении LDL стало ясно: у части пациентов инфаркты происходят даже при идеальном LDL-холестерине. Это заставило исследователей снова обратить внимание на липопротеин(a) как на недооценённый, но ключевой фактор риска, объясняющий “неожиданные” случаи сердечно-сосудистых заболеваний у внешне здоровых людей.
Зависимость уровня Lp(a) от генетики
Уровень липопротеина(a) почти полностью зависит от наследственности. Главную роль играет ген LPA, который управляет выработкой белка аполипопротеина(a). У разных людей этот ген имеет немного разную структуру - от этого и зависит, насколько активно организм производит Lp(a): чем “короче” вариант гена, тем выше уровень липопротеина(a) в крови.
Генетическое влияние настолько выражено, что примерно 90 % уровня Lp(a) объясняется именно наследственными факторами. Диета, физическая активность или образ жизни практически не способны изменить этот показатель, в отличие от обычного холестерина LDL или триглицеридов.
Но хотя уровень Lp(a) и задаётся генетически, его активная выработка начинается не сразу после рождения. Дело в том, что в младенчестве печень ещё не полностью вырабатывает липопротеины, поэтому концентрация Lp(a) низкая. Когда печень созревает - примерно к 5-7 годам, активность гена LPA стабилизируется, и уровень Lp(a) достигает постоянных значений. После этого он остаётся практически неизменным всю жизнь.
У женщин возможен небольшой рост после менопаузы, что частично объясняет увеличение сердечно-сосудистого риска.
Также существуют этнические различия: у людей афро-американского происхождения средний уровень Lp(a) обычно в 2-3 раза выше, чем у людей других этнических групп. Тем не менее, повышенный Lp(a) остаётся значимым фактором риска для всех, независимо от происхождения, пола или возраста.
Что показывают цифры
Примерно у каждого четвёртого человека уровень липопротеина(a) повышен. У 5-7 % он превышает ≈175 нмоль/л (≈70 мг/дл) - порог, при котором Lp(a) становится независимым фактором риска инфаркта и инсульта. Такой показатель увеличивает вероятность сердечно-сосудистых событий в 2-3 раза по сравнению с остальной популяцией.
Сам по себе высокий Lp(a) представляет серьёзную опасность, но, если к нему добавляются и другие факторы - высокий LDL, повышенное давление, сахар, лишний вес или курение - риск возрастает во много раз.
Особенно важно помнить: повышенный Lp(a) в сочетании с высоким LDL действует как ускоритель атеросклероза - сосуды повреждаются быстрее, и болезнь может проявиться на 10-20 лет раньше, чем у людей с более низким уровнем Lp(a), но высоким LDL.
Как, когда и кого тестировать?
Анализ на липопротеин(a) - это простой, но очень информативный тест, который достаточно сделать один раз в жизни. Его уровень определяется генетически и остаётся стабильным, поэтому повторные измерения обычно не требуются. Исключение - период менопаузы у женщин, когда Lp(a) может повысится или появление новых методов лечения, способных снижать Lp(a).
Результаты могут быть выражены в двух единицах:
- нмоль/л - наиболее точный и предпочтительный вариант, отражающий количество частиц;
- мг/дл - используется в некоторых лабораториях (для пересчёта: 1 мг/дл ≈ 2-2,5 нмоль/л).
Проверить Lp(a) особенно важно, если:
- в семье были инфаркты, инсульты или внезапные смерти до 60 лет;
- у родственников обнаружен высокий холестерин или Lp(a);
- у человека уже были сердечно-сосудистые события при нормальном уровне LDL;
- есть подозрение на семейную гиперхолестеринемию.
Так как уровень Lp(a) наследуется, обследовать стоит и ближайших родственников - родителей, братьев, сестёр, детей.
Оптимальный возраст для проверки у ребёнка - 6-8 лет, когда показатель уже стабилен и отражает генетическую предрасположенность. В детском возрасте специального лечения не требуется - достаточно сбалансированного питания, регулярной активности и контроля веса.
Если у ребёнка сочетаются высокий Lp(a) и семейная гиперхолестеринемия, статины могут применяться с 8-10 лет под наблюдением специалиста.
Проверка Lp(a) - это не просто дополнительный анализ, а возможность заранее оценить свой сердечно-сосудистый риск. Она помогает понять, насколько активно нужно снижать LDL и корректировать другие факторы, чтобы предотвратить атеросклероз и его осложнения. Сейчас главная цель - не снизить сам Lp(a), а сделать сосуды устойчивыми к его воздействию и отработать все остальные факторы риска.
Осведомлённость о своём уровне - это не тревога, а способ действовать на опережение и сохранить сердце здоровым.
Что можно делать уже сейчас
Питание и натуральная поддержка
Питание напрямую не снижает Lp(a), но помогает уменьшить воспаление, стабилизировать обмен липидов и укрепить сосуды. Лучше всего работает средиземноморский стиль питания - богатый овощами, зеленью, рыбой, бобовыми и оливковым маслом.
Основные принципы:
- Минимизировать насыщенные жиры (жирное мясо, колбасы, сливочное масло);
- Исключить трансжиры (фастфуд, маргарины, готовая выпечка);
- Добавлять растворимую клетчатку (овсянка, бобовые, яблоки, семена льна);
- Включать источники омега-3 (жирная рыба);
- Ограничить красное и переработанное мясо;
- Использовать цельные продукты с минимальной обработкой;
- Включать клюкву, чернику, зелёный чай, какао - они уменьшают воспаление и улучшают работу сосудов.
Натуральная поддержка
- Коэнзим Q10 - поддерживает энергетический обмен и защиту сосудов (особенно при приёме статинов);
- Ацетил-L-карнитин (ALC) - улучшает митохондриальную функцию и утилизацию жиров;
- Омега-3 (EPA/DHA) - снижает вязкость крови и системное воспаление;
- Магний и витамин C - стабилизируют сосудистый тонус и защищают эндотелий.
Контроль других факторов риска
Все, что не зависит от генов, - в ваших руках. Даже если уровень Lp(a) изменить нельзя, можно снизить общий риск, управляя остальными параметрами:
- Давление: держите ниже 130/80 мм рт. ст.;
- Глюкоза: следите за уровнем сахара и инсулинорезистентностью;
- Вес: снижайте абдоминальное ожирение - именно оно наиболее опасно для сосудов;
- Курение: полный отказ.
Каждый скорректированный фактор уменьшает повреждение сосудов и тем самым помогает компенсировать генетически заложенный риск.
Окружающая среда
На здоровье сосудов влияет не только питание - токсины, плесень и хронический стресс тоже ускоряют воспаление и повреждение сосудов.
Если есть контакт с плесенью, тяжёлыми металлами или химическими загрязнителями, важно устранить источник и поддержать функции печени и антиоксидантную защиту.
Качественный сон, движение и снижение хронического стресса напрямую влияют на здоровье эндотелия.
Доступные сейчас медикаменты
Врач может посоветовать вам медикаменты:
- Статины - снижают уровень LDL-холестерина;
- Эзетимиб - уменьшает его всасывание;
- Ингибиторы PCSK9 - снижают LDL и частично Lp(a) (на 20-30 %).
В тяжёлых случаях может использоваться липопротеин-аферез (фильтрация крови от липидов), обычно раз в 1-2 недели, в специализированных центрах, к сожалению эта терапия пока доступна не во всех провинциях Канады.
Новые препараты для снижения Lp(a)
Пока не существует лекарства, способного напрямую значительно снизить уровень липопротеина(a), однако в последние годы появились очень обнадёживающие разработки. Они основаны на современных РНК-технологиях, которые позволяют «отключать» гены, отвечающие за выработку белков, участвующих в формировании Lp(a) ещё на уровне матричной РНК (мРНК), чтобы частицы Lp(a) просто не образовывались.
Сейчас изучается несколько перспективных препаратов, включая Pelacarsen (Novartis/Ionis) и Olpasiran (Amgen). По данным клинических исследований, они способны снижать уровень Lp(a) на 80-95 %. Результаты выглядят многообещающе, но пока эти препараты пока проходят клинические испытания, и их появление на рынке ожидается через 5-8 лет.
Анализ крови для измерения уровня Lp(a) можно выполнить в лаборатории LifeLabs.
Заключение
Липопротеин(a) - это не приговор, а сигнал к действию. Его уровень задан генетически, но именно знание о нём позволяет взять здоровье под контроль. Современные подходы - снижение LDL, коррекция воспаления, поддержка сосудов и образа жизни - способны свести риск к минимуму даже при высоком Lp(a).
Проверить этот показатель стоит каждому хотя бы раз в жизни, особенно если в семье были ранние сердечно-сосудистые события. Чем раньше известен уровень Lp(a), тем проще выстроить индивидуальную профилактику и сохранить сосуды здоровыми.
В ближайшие годы появятся препараты, способные эффективно снижать Lp(a), но уже сегодня можно многое сделать, чтобы защитить сердце. Главное - не ждать симптомов, а действовать на опережение.
